
Référence principale : CNGOF : RPC Grossesse prolongée et terme dépassé décembre 2011.
Mise à jour : 7 Mai, 2023
- Définitions :
- Le terme classique d'une grossesse est compris entre
37+0 à 41+6 SA
- Semaine d'aménorrhée (SA) = week of gestation (WG).
- 50 % des femmes enceintes atteignent le terme de 40+0 SA
- On parle de « Grossesse prolongée » quand l'âge de la grossesse est > 41+0 SA ; cela concerne de 15 à 20 % des femmes enceintes.
- On parle de « Terme dépassé » quand l'âge de la grossesse est > 42+0 SA ; cela concerne environ 1 % des femmes enceintes.
La définition du "terme dépassé" est incluse dans la définition de la grossesse prolongée.
- Si la date du début de grossesse (DDG) = JJ/mm (jour/mois), en France, la date prévue de l'accouchement (DPA) = JJ/mm+9. c'est-à-dire neuf mois plus tard ; exemple : DDG = 01/01/2012 donc DPA = 01/10/2012.
Avec cette méthode de calcul, l'âge de la grossesse à la date prévue de l'accouchement (DPA) est égale de (41+0SA) à (41+3SA) ; en effet cela dépend de l'année (bissextile ou pas, mois février inclus ou pas et le nombre de mois de 30 et de 31 jours durant lesquels évolue la grossesse).
- Les éventuels trois jours de différence qui séparent au maximum 41+0 SA de 9 mois ne semblent pas entraîner de
variation significative des complications périnatales et cette approximation
entre 41+0 SA et 9 mois est acceptable (accord professionnel) ; donc dans la pratique quotidienne, les obstétriciens et les sages-femmes en France considèrent que l'âge de la grossesse le jour de la date prévue de l'accouchement (DDG + 9 mois = DPA) est
égale à 41+0 SA, puis toute grossesse dépassant cette date est considérée comme une grossesse prolongée.
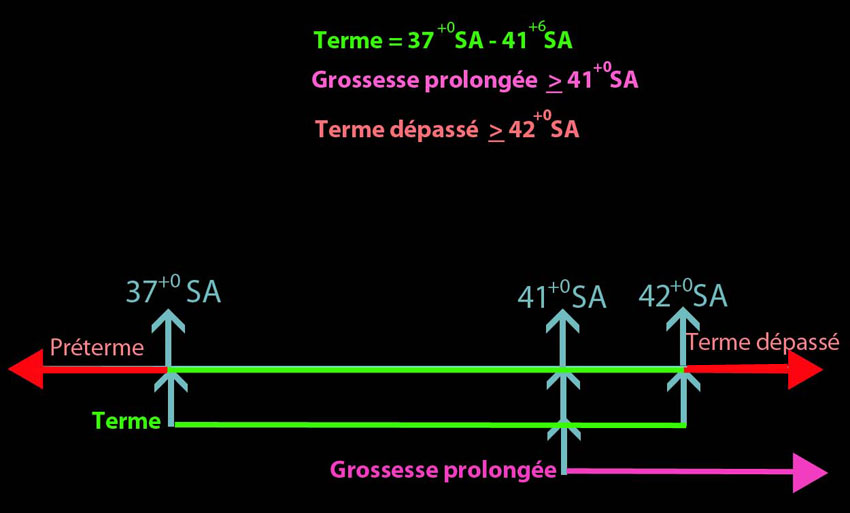
- Le terme classique d'une grossesse est compris entre
37+0 à 41+6 SA
- Détermination de la date du début de grossesse :
-
Afin de réduire le nombre de fausses grossesses prolongées par l'imprécision de la date du début de grossesse (DDG), il est fortement recommander de déterminer la date du début de la grossesse par le recours à la mesure échographique de la longueur crânio-caudale fœtale (LCC) entre (11+0SA et 13+6SA) ce qui correspond à une mesure de la (LCC) située entre 45 et 84 mm.
La réduction du nombre de fausses grossesses prolongées a comme conséquence de diminuer le taux de déclenchement pour cette indication.
- Critères de qualité de la mesure de LCC sont :
- La coupe fœtale occupe > 50 % du champ de l'image.
- La coupe fœtale est sagittale.
- La position fœtale est neutre (ni en hyperflexion ni en hyperdéflexion).
- L'extrémité céphalique fœtale est dégagée.
- L'extrémité caudale fœtale est dégagée.
- Les
curseurs sont biens placés.
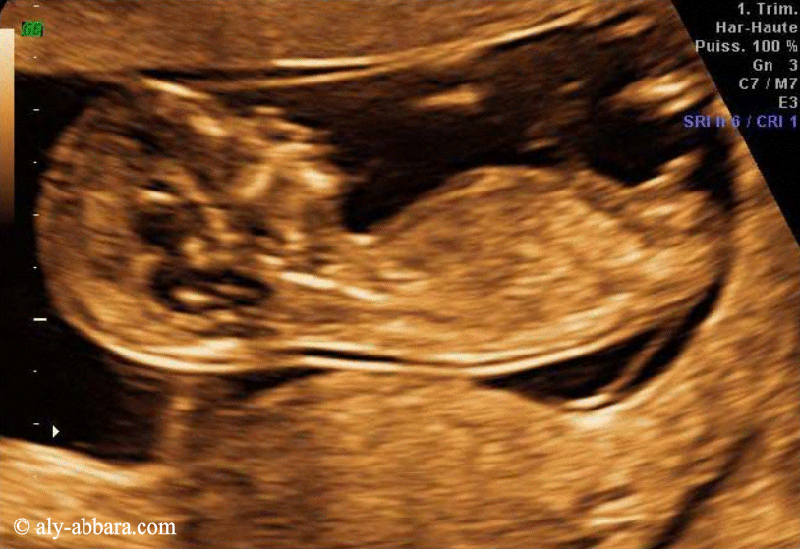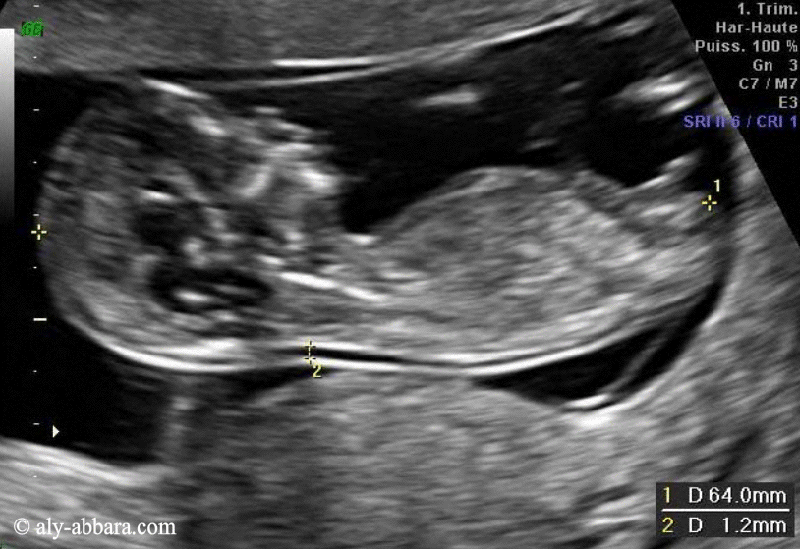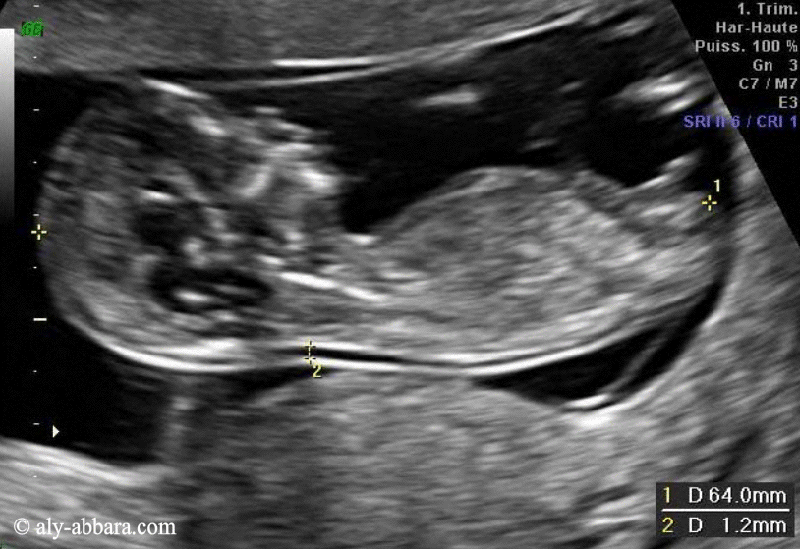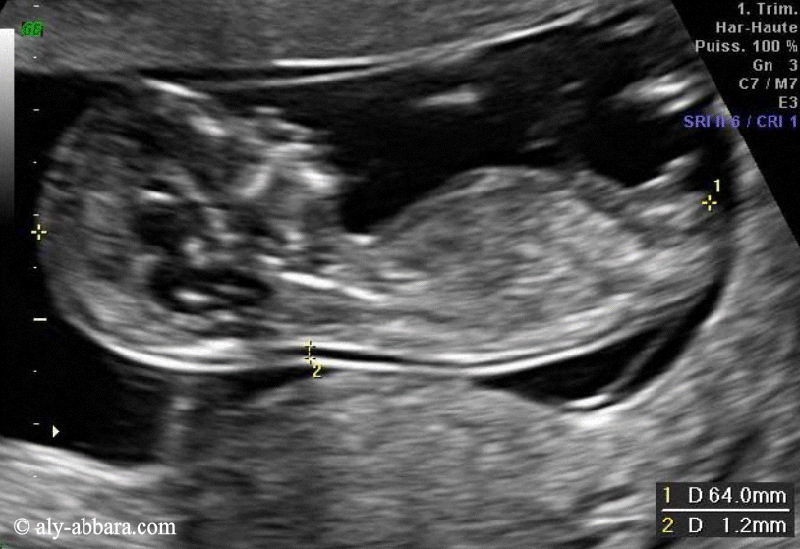
- La coupe fœtale occupe > 50 % du champ de l'image.
- En l'absence d'échographie du premier trimestre et d'élément pour
dater la grossesse (DDR inconnue, cycles irréguliers...) ce sont les
paramètres échographiques céphaliques qui doivent être privilégiés
pour estimer l'âge gestationnel (périmètre céphalique ou diamètre
bipariétal avant 18 SA) (grade B). Lorsque l'âge gestationnel est
incertain au-delà de 22 SA, un contrôle biométrique à 15-20 jours
permet de réévaluer la dynamique de croissance et parfois de mieux
préciser l'âge gestationnel (accord professionnel).
-
Afin de réduire le nombre de fausses grossesses prolongées par l'imprécision de la date du début de grossesse (DDG), il est fortement recommander de déterminer la date du début de la grossesse par le recours à la mesure échographique de la longueur crânio-caudale fœtale (LCC) entre (11+0SA et 13+6SA) ce qui correspond à une mesure de la (LCC) située entre 45 et 84 mm.
- Les risques fœto-néonataux des grossesses prolongées :
- Mortinatalité (grade B) : OR = 1.4 (0.9 - 1.6) - risque brut (2 ‰)
- Syndrome d'inhalation méconiale (grade B) : OR = 4.1 (2.1 - 8.1) - risque brut (1.5 ‰)
- Le syndrome d'inhalation méconiale est responsable d'une morbidité et d'une mortalité importantes et son incidence augmente régulièrement entre 38+0 et 42+6 SA, passant respectivement de 0,24‰à 1,42‰ (grade B). C'est se passe de la même façon pour les risques d'acidose néonatale (grade B), de score d'Apgar < 7 à cinq minutes (grade B) ou d'admissions en unité de soins intensifs néonatals (grade B).
- Asphyxie périnatale (grade B) : OR = 1.4 (1.1 - 1.9) - risque brut (1.4 %)
- Les nouveau-nés post-terme ont un risque cinq fois plus élevé d'être macrosomes que les nouveau-nés à terme (grade B) et la macrosomie (y compris chez les nouveau-nés de mère non diabétique) augmente le risque d'hypoglycémie (grade B).
- Dystocie des épaules (grade B) : RR = 1.3 (1.2 - 1.4) - risque brut (4 %)
- Fractures (grade C) : OR = 1.7 (1.3 - 2.2) - risque brut (4 ‰)
- IMOC (grade B) : RR = 2.4 (1.1 - 5.3) - risque brut (4 ‰)
- Troubles du développement (grade B) : OR = 2.2 (1.3 - 3.8)
- Épilepsie dans l'enfance (grade B) : RR = 1.9 (1.1 - 3.2)
- Les nouveau-nés post-terme présentent un risque majoré de complications neurologiques à type de convulsions néonatales (risque multiplié par 1,5) (grade B), d'encéphalopathie anoxo-ischémique (grade C), d'infirmité motrice cérébrale (risque multiplié par 2,4) (grade B).
- Mortalité périnatale (grade B) : OR = 1.3 (1.1 - 1.7) - risque brut (4 ‰)
- De 370-6 à 430-6 SA, le risque de mortalité périnatale augmente régulièrement, passant de 0,7 ‰ à 5,8 ‰.
- Mortalité néonatale (grade B) : OR = 1.6 (1.1 - 2.3) - risque brut (1.4 ‰)
- La postmaturité
est un facteur de risque de polyglobulie (grade C) et le risque
de sepsis néonatal est augmenté de 1,3 chez le nouveau-né post-terme
(grade B).
Risque multiplié par deux à dix chez en cas de RCIU (retard de croissance in utero).
- Risques maternels des grossesses prolongées :
- Césarienne (NP2) : OR = 1.5 (1.4 - 1.6) - risque brut (20 %)
- Césarienne en urgence (NP2) : OR = 1.6 (1.5 - 1.7) - risque brut (12 %)
- Hémorragie du postpartum (NP2) : OR = 1.4 (1.3 - 1.5) - risque brut (5 %)
- Ruptures utérines (NP4) : OR = 1.6 (1.1 - 2.3) - risque brut (2 %0)
- Lésions périnatales de haut degré (NP2) : OR = 1.9 (1.6 - 2.2) - risque brut (9 %)
- Chorio-amniotite (NP2) : OR = 1.7 (1.2 - 2.2) - risque brut (6 %)
- Endométrite (NP2) : OR = 1.8 (1.1 - 2.8) - risque brut (3 %)
- Surveillance des grossesses prolongées :
- La surveillance à débuter à partir de 41+0 SA.
- La fréquence de la surveillance est de l'ordre de deux à trois fois par semaine (accord professionnel).
- Populations particulières à surveiller :
- Surveillance :
- Recommander de consulter en cas diminution des mouvements fœtaux (accord professionnel), mais pas le compte des mouvements fœtaux par la gestante (accord professionnel).
- Amnioscopie : pas d'intérêt de réaliser une amnioscopie en cas de grossesse prolongée (accord professionnel).
La valeur diagnostique de l'amnioscopie pour prédire l'existence d'un liquide amniotique teinté ou méconial est médiocre (grade C). En cas de grossesse prolongée, le lien entre un liquide amniotique teinté en amnioscopie et une issue néonatale défavorable n'est pas démontré (grade C).
- Recommander de consulter en cas diminution des mouvements fœtaux (accord professionnel), mais pas le compte des mouvements fœtaux par la gestante (accord professionnel).
- Analyse visuelle du RCF (Rythme cardiaque fœtal) :
Elle est le premier ligne de la surveillance, son intégration dans les programmes de surveillance paraît incontournable (accord professionnel).
- L'analyse informatisée du RCF avec l'évaluation de la valeur des variations à court terme (VCT) :
- Une VCT > 4 ms a une valeur prédictive négative proche de 100 % dans la prédiction de l'acidose fœtale (grade B).
- L'intérêt est de diminuer la durée et la répétition des examens
- Intérêt dans les tracés douteux ?
- Pas d'élément suffisant pour affirmer son intérêt sur le RCF classique.
- Comme pour l'analyse visuelle du RCF, les
données de la littérature sont insuffisantes pour affirmer l'intérêt de
l'analyse informatisée du RCF en cas de grossesse prolongée (grade B).
- Contrôle échographique :
- Recherche d'un oligoamnios par échographie deux à trois fois par semaine à partir de 41 SA (accord professionnel)
- En cas d'oligoamnios,
un déclenchement peut
être envisagé (accord professionnel). En l'absence de déclenchement, la
surveillance doit être renforcée (accord professionnel).
- Méthode : utilisation recommandée est la mesure de la profondeur de la plus grande citerne (Grade A)
L'index du liquide amniotique "ILA", c'est-à-dire l'ensemble des quatre mesures de la profondeur des 4 quadrants de la cavité utérine est non recommandée, car s'accompagne d'une augmentation du nombre de diagnostics d'oligoamnios, d'inductions du travail et de césariennes pour anomalie du RCF sans amélioration du pronostic néonatal (grade A).
- Oligoamnios est défini par la mesure (< 2 cm) de la profondeur de la plus grande citerne (PGC).
Si oligoamnios, l'accouchement doit être envisagé ou une surveillance renforcée (accord professionnel)
- il existe une association significative
entre la découverte d'un oligoamnios et la survenue d'anomalies du
RCF, la présence d'un liquide méconial et l'augmentation du taux de
césarienne.
- Cependant la valeur diagnostique de l'oligoamnios dans la
prédiction d'une issue défavorable reste modérée (grade C).
- Méthode : utilisation recommandée est la mesure de la profondeur de la plus grande citerne (Grade A)
- Le Doppler : il n'est pas recommandé de l'utiliser en routine (valeur diagnostique faible)
- Recherche d'un oligoamnios par échographie deux à trois fois par semaine à partir de 41 SA (accord professionnel)
- Le test aux ocytocine : taux de faux positifs de l'ordre de 30 %. Pas de données suffisantes dans la littérature pour recommander son utilisation pour la surveillance fœtale de grossesse prolongée (grade C)
- Le score de Manning : Faux positifs, utilisation non recommandée du score de Manning dans la surveillance des grossesses prolongées (Grade B)
- La surveillance à débuter à partir de 41+0 SA.
- Quand faut-il déclencher ?
- En l'absence de pathologie, un déclenchement du travail devrait être proposé aux patientes entre 41+0 et 42+6 SA (grade B).
- Le moment sera déterminé en fonction :
- Des caractéristiques maternelles (conditions cervicale locales, cicatrices utérines, parité, indice de masse corporelle, âge)
- De la préférence des patientes
- De l'organisation des soins des maternité (accord professionnel)
- Augmentation des risques fœtaux qui doivent être expliqués à la patiente et mis en balance avec les inconvénients potentiels d'un déclenchement (accord professionnel)
- Exemples de risque : liquide amniotique méconial, anomalies du RCF, césarienne pour anomalies de RCF, asphyxie périnatale.
- Exemples de risque : liquide amniotique méconial, anomalies du RCF, césarienne pour anomalies de RCF, asphyxie périnatale.
- Des caractéristiques maternelles (conditions cervicale locales, cicatrices utérines, parité, indice de masse corporelle, âge)
- En l'absence de pathologie, un déclenchement du travail devrait être proposé aux patientes entre 41+0 et 42+6 SA (grade B).
- Comment déclencher :
- Le décollement digital des membranes au cours d'un toucher vaginal :
- Peut réduire la durée de la grossesse (grade B)
- Comparé à l'expectative, il n'augmente pas le taux de césarienne (grade A)
- Huit décollement pour éviter un déclenchement pour un terme dépassé (> 41+6 SA)
- Réduit le recours au déclenchement de 41 % à 41+0 SA et de 72 % à 42+0 SA (grade B).
- Il n'augmente ni le risque de rupture des membranes, ni les risques infectieux maternels et néonatals (grade B)
- Désagréments : contractions, métrorragies, douleurs : doivent être exposés et acceptés par la patiente avant son éventuelle réalisation.
- Ne doit pas être réalisé lors d'un examen systématique sans information et sans accord préalable de la patiente (accord professionnel)
- Peut réduire la durée de la grossesse (grade B)
- Ocytocine (+ amniotomie) :
-
Technique de référence si col favorable (score de Bishop > 6) (Grade A)
- En cas de col défavorable (score de Bishop < 5) l'ocytocine permet
également de déclencher le travail, mais n'est plus la molécule de
première intention (grade A).
-
Technique de référence si col favorable (score de Bishop > 6) (Grade A)
- Les prostaglandines :
- pgE2 vaginales (tampon, gel) (grade A) :
- Équivalentes
- Efficaces quelque soit l'état du col utérin.
- Si col défavorable, diminution de l'ocytocine nécessaire.
- Attention au risque d'hypertonie, hypercinésie ± anomalies du RCF.
- Équivalentes
- Misoprostol = pgE1 :
- 50 à 25 µg par voie vaginale
- Attention : pas d'autorisation d'utiliser ce médicament dans cette indication dans son AMM (Autorisation de Mise au Marché).
- Risque d'hypertonie ; hypercinésie, ± anomalies du RCF pour les dose > 50 µg sans pour autant
augmenter la morbidité néonatale ni le taux de césarienne (grade A).
- La voie
d'administration optimale n'est pas totalement tranchée entre la voie
vaginale et la voie orale, mais c'est la voie vaginale qui est la plus
évaluée et le plus souvent privilégiée.
- Les doses les plus faibles sont à privilégier en débutant avec des doses
vaginales de 25 μg toutes les 3 à 6 heures (grade A).
- L'utilisation de cette
molécule doit donc nécessiter un environnement permettant l'accès aux
moyens de surveillance obstétricale adaptée en cas d'anomalie du RCF
- pgE2 vaginales (tampon, gel) (grade A) :
- Sonde de Foley intracervicale :
- Efficacité : est un moyen mécanique efficace pour déclencher le travail avec moins d'hyperstimulations utérines que les prostaglandines, sans augmentation du taux de césariennes (grade A).
- Plus lent que les pgE2
- Diminution du risque d'hypertonie, hypercinésie comparée aux prostaglandines.
- Une évaluation plus robuste avant de généraliser cette technique (grade B).
- Les autres méthodes
- Acupuncture : les données actuelles ne retrouvent pas d'efficacité de l'acupuncture
pour déclencher le travail à terme ou lorsque la grossesse
est prolongée (grade C).
- Les données concernant la stimulation
mamelonnaire et/ou l'activité sexuelle à terme sont contradictoires et
insuffisantes dans cette indication (grade C).
- Enfin l'utilisation des dérivés nitrés est en cours d'évaluation.
- Acupuncture : les données actuelles ne retrouvent pas d'efficacité de l'acupuncture
pour déclencher le travail à terme ou lorsque la grossesse
est prolongée (grade C).
- Le décollement digital des membranes au cours d'un toucher vaginal :
- Utérus cicatriciel :
- L'utérus cicatriciel expose la patiente
et son fœtus au risque de rupture utérine de l'ordre de 0,5 % en cas de
travail spontané (grade A).
- Ce risque de rupture utérine est augmenté, mais modérément
(0,7 %) en cas de déclenchement à l'ocytocine et multiplié par 5 en cas
de déclenchement par les prostaglandines (2,45 %) (grade A).
- Il faut 'éviter les déclenchements sans indication médicale sur utérus
cicatriciel.
- Il faut éviter les prostaglandines pgE2, et interdire les prostaglandine E1 (misoprostol)
- Il faut
tenir compte du score de
Bishop pour déclencher à l'ocytocine (col favorable).
- L'utérus cicatriciel expose la patiente
et son fœtus au risque de rupture utérine de l'ordre de 0,5 % en cas de
travail spontané (grade A).
- Soins du nouveau post-mature :
- Si liquide méconial :
- Aspiration pharyngée à la vulve avant le dégagement des épaules n'est pas recommandée (grade A)
- Il faut savoir pratiquer dans un contexte de liquide amniotique méconial à la
naissance une intubation et une aspiration
endotrachéale des nouveau-nés non vigoureux (grande C).
- Il faut savoir faire une ventilation au masque si l'intubation se révèle infructueuse.
- Une ventilation au masque (si échec d'intubation)
- L'intubation endotrachéale systématique d'un
nouveau-né vigoureux n'est pas recommandée (grade A).
- Si liquide méconial :
- Dans un
contexte d'asphyxie périnatale l'équipe doit connaître la prise en charge
initiale en salle de naissance, connaître les critères d'inclusion pour un
traitement en hypothermie contrôlée (grade A), et avoir établi un
protocole de transfert vers une réanimation néonatale (accord professionnel).
- Il est recommandé de surveiller systématiquement la glycémie des
nouveau-nés post-terme macrosomes (accord professionnel).
- La prise en
charge de l'hypoglycémie des nouveau-nés post-terme ne diffère pas de
celle des autres nouveau-nés.
- L'examen clinique initial du nouveau-né
post-terme macrosome devra rechercher systématiquement une paralysie du plexus brachial ou une fracture de la clavicule (accord
professionnel).
- Fin de : RPC (Recommandations pour la pratique clinique) Grossesse prolongée et terme dépassé décembre 2011.
- Texte hors RCP du (CNGOF 2011) concernant la prise en charge des grossesses prolongées :
- Deux méta-analyses d'études randomisées sont au
minimum en faveur d'un déclenchement à partir
de 41+0 SA jour si les conditions locales sont
favorables, puisque cette politique serait associée
à un taux identique, voire moindre, de césariennes et de mortalité périnatale (en valeur absolue très
faible), comparée à une politique d'expectative.
- 4. Neilson JP. Ultrasound for fœtal assessment in early
pregnancy. Cochrane Database Syst Rev 2010; 4: CD000182.
5. GülmezogluAM, CrowtherCA, Middleton P. Induction of labour forimproving birth outcomes for women at orbeyond term. Cochrane Database Syst Rev 2006; 4:CD004945.
- 4. Neilson JP. Ultrasound for fœtal assessment in early
pregnancy. Cochrane Database Syst Rev 2010; 4: CD000182.
- D'autre étude précise que "de
nombreuses autorités recommandent un accouchement sans délai pour les patientes ayant une
grossesse prolongée avec des conditions locales
favorables sans autre complication" (grade C) [ACOG Practice bulletin 55. Management of post-term
pregnancy. Obstet Gynecol 2004;3:639-46. ].
- La Haute Autorité de santé (HAS) [Haute Autorité de santé (HAS). Recommandations professionnelles. Déclenchement artificiel du travail à partir de
37 semaines d'aménorrhée. Avril 2008.] note que "la
réalisation d'une échographie précoce du premier
trimestre à 11-13 SA permet une détermination
précise du terme à partir de la longueur crânio-caudale du fœtus. Sa pratique systématique
contribue à réduire la fréquence des termes considérés à tort comme dépassés. Le risque de complications associées au dépassement de terme impose
une surveillance précise à partir du jour du terme
[...]. Si la femme n'a pas accouché à 41+1 SA +1 jour,
il est recommandé d'initier une surveillance fœtale
toutes les 48 heures ; en l'absence d'accouchement
à 41 SA + 6 jours, il est recommandé de réaliser
un déclenchement, éventuellement précédé d'une
maturation cervicale par prostaglandines. Il est
possible de réaliser un déclenchement à partir de
41 SA + 0 jour à condition que le col soit favorable
et d'en avoir informé la femme enceinte et obtenu
son accord."
- Auteur : Dr Aly ABBARA.
- Dernière mise à jour : 7 Mai, 2023
- Références :
- RPC (Recommandations pour la pratique clinique) Grossesse prolongée et terme dépassé décembre 2011.
- A. Ricbourg, P.E. Bouet, Ph. Gillard, B. Lafarge, Y. Delpech, E. Barranger, Ph. Descamps, L. Sentilhes. Le déclenchement Indications du déclenchement artificiel du travail Indications of induction of the latour DOSSIER. 2011
- RPC (Recommandations pour la pratique clinique) Grossesse prolongée et terme dépassé décembre 2011.